-
科室:
肝胆外科
-
别名:
肝静脉血栓形成综合征
巴德-吉亚利综合症
巴-希二氏综合征
-
症状:
暂无
-
发病部位:
暂无
-
多发人群:
所有人群
-
相关疾病:
暂无
1845年Budd首先描述了1例肝脓肿导致的肝静脉血栓的病例,1899年Chiari又报道了3例由血栓性静脉炎导致的肝静脉闭塞症,奠定了最初的巴德-吉亚利综合征概念。巴德-吉亚利综合征是指肝静脉或下腔静脉上段狭窄、闭塞的病变。临床上表现为肝大、进行性肝功能损害和大量腹水,可继发肝硬化、门静脉高压。 随着发现的病例越来越多,目前所指的巴德-吉亚利综合征包括了任何原因引起的肝窦流出道受阻的疾病,可伴有或不伴有下腔静脉高压,即除单纯的肝静脉或肝小静脉梗阻外,还包括肝段下腔静脉梗阻、下腔静脉右心房入口梗阻及多灶性下腔静脉和肝静脉梗阻。
1.肝静脉、下腔静脉血栓形成(血管内性) (1)原发性下腔静脉血栓形成。 (2)下腔静脉血栓性静脉炎。 (3)血液凝固障碍:见于:①真性红细胞增多症;②白血病;③骨髓增生失调;④镰状细胞贫血;⑤恶性肿瘤;⑥阵发性血红蛋白尿;⑦服用避孕药;⑧妊娠或分娩后。上述因素,均可使血液呈高凝状态,促使血栓形成。 2.下腔静脉、肝静脉疾病(血管本身) (1)肿瘤。 (2)先天性发育异常:①膜样形成;②血管内狭窄;③血管畸形;④血管闭塞。 3.下腔静脉、肝静脉受压(血管外性) (1)纵隔、膈肌、心包等处病变,形成的纤维粘连,牵扯或挤压血管。 (2)邻近脏器病变(包括炎症、创伤、肝占位性病变等),造成血管受压或血流受阻(图1)。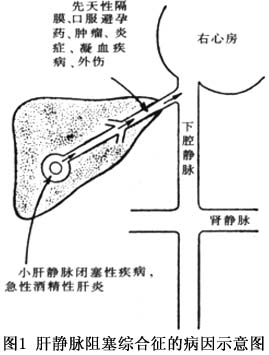 [收起]
1.肝静脉、下腔静脉血栓形成(血管内性) (1)原发性下腔静脉血栓形成。 (2)下腔静脉血栓性静脉炎。 (3)血液凝固障碍:见于:①真性红细胞增多症;②白血病;③骨髓增生失调;④镰状细胞贫血;⑤恶性肿瘤;⑥阵发性血红蛋白尿;⑦服用避孕药;⑧妊娠或分娩后。上述因素,均可使血液呈高凝状态,促使血栓形成。 2.下腔静脉、肝静脉疾病(血管本身) (1)肿瘤。 (2)先天性发育异常:①膜样形成;②血管内狭窄;③血管畸形;④血管闭塞。 3.下腔静脉、肝静脉受压(血管外性) (1)纵隔、膈肌、心包等处病变,形成的纤维粘连,牵扯或...[详细]
[收起]
1.肝静脉、下腔静脉血栓形成(血管内性) (1)原发性下腔静脉血栓形成。 (2)下腔静脉血栓性静脉炎。 (3)血液凝固障碍:见于:①真性红细胞增多症;②白血病;③骨髓增生失调;④镰状细胞贫血;⑤恶性肿瘤;⑥阵发性血红蛋白尿;⑦服用避孕药;⑧妊娠或分娩后。上述因素,均可使血液呈高凝状态,促使血栓形成。 2.下腔静脉、肝静脉疾病(血管本身) (1)肿瘤。 (2)先天性发育异常:①膜样形成;②血管内狭窄;③血管畸形;④血管闭塞。 3.下腔静脉、肝静脉受压(血管外性) (1)纵隔、膈肌、心包等处病变,形成的纤维粘连,牵扯或...[详细]
巴德-吉亚利综合征的病理变化可因不同的病因而异。在隔膜形成的病例中,隔膜可为膜状和网状,较多位于第8和第9胸椎水平之间,也有存在多个隔膜者。随着膜状结构进行性纤维化,阻塞逐渐加重,远端可有血栓形成。肝脏的病理变化表现为小叶中央静脉淤血,可伴有坏死和出血,淤血的肝细胞因受压和缺氧发生脂肪代谢障碍。随病程发展,肝脏中央静脉逐渐增厚,小叶间结缔组织增生,肝细胞萎缩、坏死。 由于肝静脉回流受阻,肝静脉系压力增高,肝血窦淤血扩大,肝脏逐渐肿大,出现门静脉高压表现。肝脏内淋巴液形成增多,超过肝淋巴管和胸导管的引流能力时,淋巴液从肝包膜表面溢入腹腔形成腹水。这种腹水蛋白质含量高,常较顽固。与肝硬化引起的门静脉高压相比,本症的肝功能损害出现较晚。当下腔静脉同时受累时,可出现下肢水肿、静脉曲张等下腔静脉高压表现。 目前世界上无统一的分型,Hirooka根据下腔静脉、肝静脉的病理特性、部位和相互关系分为Ⅰa、Ⅰb、Ⅰc、Ⅱa、Ⅱb、Ⅲ、Ⅳ、Ⅴ、Ⅵ、Ⅶ型,此分型法虽最详细但过于繁琐;孙建民综合各类分类法,根据下腔静脉阻塞的特性、肝静脉受累的情况,将Hirooka分型简化为4型: Ⅰ型:下腔静脉膜状阻塞,部分性或完全性,肝静脉主干通畅,或一支通畅,一支闭塞(即HirookaⅠ、Ⅱ型)。 Ⅱ型:两侧肝静脉主干开口处闭塞,腔静脉无病变(Hirooka Ⅶ型)。 Ⅲ型:下腔静脉纤维性狭窄,二侧肝静脉主干通畅(Hirooka Ⅲ型)。 Ⅳ型:下腔静脉狭窄,血栓形成闭塞(Hirooka Ⅳ、Ⅴ、Ⅵ型)。 冷希圣从临床及手术治疗出发,分为4型: Ⅰ型:下腔静脉膜状阻塞(厚度0.5cm以下),肝静脉主干至少有一支通畅。 Ⅱ型:下腔静脉非膜状阻塞(厚度0.5~5cm),肝静脉主干至少有一支通畅。 Ⅲ型:下腔静脉广泛狭窄闭塞(长度>5cm)或膜状阻塞合并肝静脉主要分支完全阻塞。 Ⅳ型:肝静脉完全阻塞,下腔静脉完全通畅。[收起]
巴德-吉亚利综合征的病理变化可因不同的病因而异。在隔膜形成的病例中,隔膜可为膜状和网状,较多位于第8和第9胸椎水平之间,也有存在多个隔膜者。随着膜状结构进行性纤维化,阻塞逐渐加重,远端可有血栓形成。肝脏的病理变化表现为小叶中央静脉淤血,可伴有坏死和出血,淤血的肝细胞因受压和缺氧发生脂肪代谢障碍。随病程发展,肝脏中央静脉逐渐增厚,小叶间结缔组织增生,肝细胞萎缩、坏死。 由于肝静脉回流受阻,肝静脉系压力增高,肝血窦淤血扩大,肝脏逐渐肿大,出现门静脉高压表现。肝脏内淋巴液形成增多,超过肝淋巴管和胸导管的引流能力时,淋巴液从肝包膜表面溢入腹腔形成腹水。这种腹水蛋白质含量高,常较顽固。与肝硬...[详细]
依血管受累多少、受累程度和阻塞病变的性质和状态等而殊不相同。可分为急性型、亚急性型和慢性型。 急性型:多为肝静脉完全阻塞而引起,阻塞病变多为血栓形成。多始于肝静脉出口部,血栓可急剧繁衍到下腔静脉。起病急骤,突发上腹部胀痛,伴恶心、呕吐、腹胀、腹泻,酷似暴发型肝炎,肝脏进行性肿大,压痛,多伴有黄疸、脾大,腹水迅速增长,同时可有胸腔积液。暴发性者可迅速出现肝性脑病,黄疸进行性加重,出现少尿或无尿,可并发弥漫性血管内凝血、(DIC)、多器官功能衰竭(MOSF)、自发性细菌性腹膜炎、(SBF)等,多数迅速死亡。 腹水与肝肿大和迅速出现的MOSF,是本病的突出表现。 亚急性型:多为肝静脉和下腔静脉同时或相继受累,顽固性腹水、肝脏肿大和下肢水肿多同时存在,继而出现腹壁、腰背部及胸部浅表静脉曲张,其血流方向向上(图2),为B-CS区别于其他疾病的重要特征。黄疸和肝脾肿大仅见于1/3的病人,且多为轻或中度。不少病例腹水形成急剧而持久,腹压升高,膈肌上抬,严重者可出现腹腔间隔室综合征(abdominal compartment syndrome,ACS),引起全身性生理紊乱。如腹压升至25cmH2O和50cmH2O时,则分别出现少尿和无尿。胸腔容积及肺顺应性下降,心排出量减少,肺血管阻力增加,出现低氧血症和酸中毒。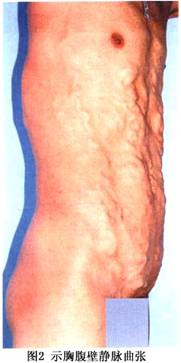 慢性型:病程可长达1年以上,多见于隔膜型阻塞的病人,病情多较轻,但多有引人注目的体征,如胸腹壁粗大的蜿蜒的怒张静脉,色素沉着见于足靴区,有的出现慢性溃疡(图3)。虽可有不同程度的腹水,但多数趋于相对稳定。尚可有颈静脉怒张,精索静脉曲张,巨大的腹股沟疝、脐疝、痔核等。食管静脉曲张常不能引起患者注意,多在突发呕血、黑便或发现脾脏肿大而就医时,经内镜或X线造影才被证实。此型病人肝肿大多不如亚急性者明显,且多为半肝大,但硬化程度有所增加,脾大多为中等程度,很少出现象肝内型门脉高压症时的巨脾。晚期病人,由于营养不良、蛋白丢失、腹水增多、消瘦,可出现典型的“蜘蛛人”体态。郑州大学一附院外科从1982~2000年间收治的850例B-CS,其临床表现可归类(表1):
慢性型:病程可长达1年以上,多见于隔膜型阻塞的病人,病情多较轻,但多有引人注目的体征,如胸腹壁粗大的蜿蜒的怒张静脉,色素沉着见于足靴区,有的出现慢性溃疡(图3)。虽可有不同程度的腹水,但多数趋于相对稳定。尚可有颈静脉怒张,精索静脉曲张,巨大的腹股沟疝、脐疝、痔核等。食管静脉曲张常不能引起患者注意,多在突发呕血、黑便或发现脾脏肿大而就医时,经内镜或X线造影才被证实。此型病人肝肿大多不如亚急性者明显,且多为半肝大,但硬化程度有所增加,脾大多为中等程度,很少出现象肝内型门脉高压症时的巨脾。晚期病人,由于营养不良、蛋白丢失、腹水增多、消瘦,可出现典型的“蜘蛛人”体态。郑州大学一附院外科从1982~2000年间收治的850例B-CS,其临床表现可归类(表1):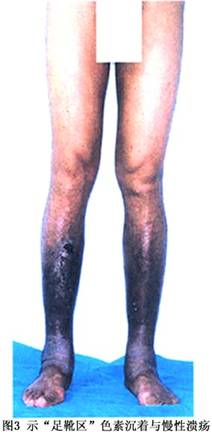
 [收起]
依血管受累多少、受累程度和阻塞病变的性质和状态等而殊不相同。可分为急性型、亚急性型和慢性型。 急性型:多为肝静脉完全阻塞而引起,阻塞病变多为血栓形成。多始于肝静脉出口部,血栓可急剧繁衍到下腔静脉。起病急骤,突发上腹部胀痛,伴恶心、呕吐、腹胀、腹泻,酷似暴发型肝炎,肝脏进行性肿大,压痛,多伴有黄疸、脾大,腹水迅速增长,同时可有胸腔积液。暴发性者可迅速出现肝性脑病,黄疸进行性加重,出现少尿或无尿,可并发弥漫性血管内凝血、(DIC)、多器官功能衰竭(MOSF)、自发性细菌性腹膜炎、(SBF)等,多数迅速死亡。 腹水与肝肿大和迅速出现的MOSF,是本病的突出表现。 亚急性...[详细]
[收起]
依血管受累多少、受累程度和阻塞病变的性质和状态等而殊不相同。可分为急性型、亚急性型和慢性型。 急性型:多为肝静脉完全阻塞而引起,阻塞病变多为血栓形成。多始于肝静脉出口部,血栓可急剧繁衍到下腔静脉。起病急骤,突发上腹部胀痛,伴恶心、呕吐、腹胀、腹泻,酷似暴发型肝炎,肝脏进行性肿大,压痛,多伴有黄疸、脾大,腹水迅速增长,同时可有胸腔积液。暴发性者可迅速出现肝性脑病,黄疸进行性加重,出现少尿或无尿,可并发弥漫性血管内凝血、(DIC)、多器官功能衰竭(MOSF)、自发性细菌性腹膜炎、(SBF)等,多数迅速死亡。 腹水与肝肿大和迅速出现的MOSF,是本病的突出表现。 亚急性...[详细]
血栓形成如延及门静脉和肠系膜静脉,可发生缺血性肠病造成肠梗死;延及肾静脉可引起肾功能衰竭;血栓脱落可发生肺梗死。
血液学检查,急性期病例可有血细胞比容和血红蛋白增高等多血征表现,血常规检查可有白细胞增高,但不具特征性。慢性型的晚期病例,若有上消化道出血或脾大、脾功能亢进者,可有贫血或血小板、白细胞减少。肝功检查,急性型者可有血清胆红素增加,ALT、AST、ALP升高,凝血酶原时间延长和血清白蛋白减少,慢性型病例,肝功能检查多无明显变化。腹水检查,若不伴有自发性细菌性腹膜炎,蛋白浓度常低于30g/L,细胞数亦不显示增加。免疫学检查,血清IgA、lgM、IgG、IgE和C3等无明显特征性变化。
急性B-CS多以右上腹痛、大量腹水和肝脏肿大为突出症状;慢性病例多以肝脏肿大,门-体侧支循环形成和持续存在的腹水为特征。无创的实时超声和多普勒超声及CT扫描可对95%以上的病例提示B-CS的临床诊断,认真的分析病史和系统的体格检查不容忽视,但B-CS的诊断还要有赖于下腔静脉、肝静脉造影和肝组织活检而最后确立。
1.内科治疗 内科治疗包括低盐饮食、利尿、营养支持、自体腹水回输等。对于起病1周内单纯血栓形成的急性期患者,可以用抗凝剂治疗,但大多数病例于血栓形成后几周或几个月才获确诊。对于大多数病例,保守治疗虽可以赢得侧支循环形成的时间,但患者最后仍需手术治疗。巴德-吉亚利综合征患者,特别是晚期患者,常有顽固性腹水、严重营养不良。作为手术前的支持疗法,内科治疗可以改善患者全身情况,减少手术死亡率,有利于患者术后康复。 2.外科治疗 (1)隔膜撕裂术: ①带囊导管扩张术:方法是用带囊导管经股静脉插入,在透视下使导管的囊段位于狭窄部位,在囊内注入适量造影剂使囊部膨胀撕裂隔膜。本方法适用于隔膜阻塞型且阻塞远端无血栓形成者。本手术可能产生的并发症有心脏压塞、肺栓塞及导管断裂等。 ②经右心房隔膜撕裂术:方法是经右前第4肋外胸切口或经胸骨切口进入胸腔,于右膈神经前纵行切开心包。在右心耳部位作荷包缝线,剪开心耳,以示指探查右心房及下腔静脉,对于隔膜位置较高的病例,示指可扪及隔膜,以示指强行撕裂(图9)。对于厚型隔膜或有明显下腔静脉狭窄的病例,可经右心房或股静脉放入带囊导管行扩张术。隔膜远端血栓形成者不能采用本法,以防肺栓塞。行隔膜撕裂术后,下腔静脉内仍有破碎不规则的隔膜残留,也不能去除同时存在的狭窄或受压情况,易形成下腔静脉再阻塞。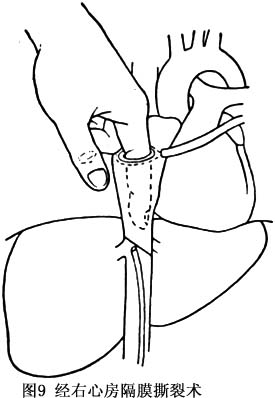 (2)下腔静脉-右心房分流术: ①肝脏前径路:经腹正中切口或右侧腹直肌切口进腹,可采用以下方法暴露下腔静脉:A.作Kocher切口游离及向左翻起十二指肠显露下腔静脉;B.向上翻起横结肠及其系膜,将小肠推向左侧,在十二指肠水平部下方、肠系膜上静脉的右侧打开后腹膜,向腹主动脉方向解剖。下腔静脉至少应显露4cm。经胸切口可采用胸骨切口或右前外胸切口,用直径14或16mm的人造血管一端与下腔静脉行端侧吻合,另一端与右心耳吻合。人造血管通常从横结肠后、胃和肝脏前面再进入胸腔。 ②肝脏后径路:患者左侧卧位,自右侧第7肋进胸。打开心包显露下腔静脉的胸腔段。切开膈肌,沿下腔静脉向下解剖直至其扩张的或相对正常的部分,人造血管一端与下腔静脉狭窄远端扩张的部分吻合,另一端与膈上下腔静脉或右心耳吻合。与肝脏前径路相比,肝脏后径路所需人造血管短,血栓形成的机会少,但手术难度大,易出血,术后乳糜胸腔积液发生率相对较高。下腔静脉-右心耳分流术恢复了下腔静脉的血液回流,适用于下腔静脉阻塞病变较长而肝静脉相对通畅的病例。 (3)肠系膜上静脉-右心房分流术:以上腹部正中切口进腹,在横结肠系膜 根部、屈氏韧带的右侧寻找肠系膜上静脉。进胸切口可采用胸骨切口或右前外胸切口。用直径14或16mm的人造血管一端与肠系膜上静脉行端侧吻合,另一端与右心耳吻合。 肠系膜上静脉-右心耳分流术直接解除了门静脉高压,后者是导致病情恶化或患者死亡的主要原因。本手术适用于肝静脉阻塞严重和大部分或全部下腔静脉受累的病例。术后约有10%的肝性脑病发生率。 (4)根治性手术:对于腔静脉阻塞位置较高的隔膜型病例,可自右侧第7肋进胸,解剖出胸段及部分腹段下腔静脉后控制病变的两端,纵行切开下腔静脉,切除病灶。如阻塞病变广泛或远端有大量血栓形成,可在体外循环下,纵向切开肝段下腔静脉,切除隔膜、血栓等病变,探查肝静脉并恢复其通畅,下腔静脉用Gore-Tex或Dacron补片修复。 根治手术虽然直接去除了原发病灶,但在同时伴有下腔静脉炎症的病例中仍有复发的可能。 (5)其他手术:门静脉-下腔静脉分流和脾静脉-肾静脉分流适用于肝内静脉阻塞而下腔静脉通畅的病例。脾静脉-右心耳分流术可用于肠系膜上静脉不能利用者,如曾进行肠系膜上静脉-下腔静脉分流术患者,肝静脉、下腔静脉都有严重阻塞者可用Y型人造血管,分叉部分分别与肠系膜上静脉和下腔静脉通畅处吻合,另一端与右心房耳吻合。本法术前应评估心功能,以免术后发生心功能衰竭。也有学者提出可以分期行肠系膜上静脉-右心耳和腔静脉-右心耳分流术。对于肝段下腔静脉阻塞而肝静脉通畅者,还可行经颈静脉-肝内门腔静脉内支架分流术(TIPS)治疗。 各种手术方法的选择主要根据患者的病情、病变的性质、部位和范围来决定。隔膜型及下腔静脉局限性狭窄且远端无血栓形成的患者可采用带囊导管扩张术或经右心房隔膜撕裂术。以上手术失败或病变范围广不适于以上手术方式的病例,如肝静脉相对通畅可行下腔静脉-右心房分流术;肝静脉阻塞严重者可选择肠系膜上静脉-右心房分流术。[收起]
1.内科治疗 内科治疗包括低盐饮食、利尿、营养支持、自体腹水回输等。对于起病1周内单纯血栓形成的急性期患者,可以用抗凝剂治疗,但大多数病例于血栓形成后几周或几个月才获确诊。对于大多数病例,保守治疗虽可以赢得侧支循环形成的时间,但患者最后仍需手术治疗。巴德-吉亚利综合征患者,特别是晚期患者,常有顽固性腹水、严重营养不良。作为手术前的支持疗法,内科治疗可以改善患者全身情况,减少手术死亡率,有利于患者术后康复。 2.外科治疗 (1)隔膜撕裂术: ①带囊导管扩张术:方法是用带囊导管经股静脉插入,在透视下使导管的囊段位于狭窄部位,在囊内注入适量造影剂使囊部膨胀撕裂...[详细]
(2)下腔静脉-右心房分流术: ①肝脏前径路:经腹正中切口或右侧腹直肌切口进腹,可采用以下方法暴露下腔静脉:A.作Kocher切口游离及向左翻起十二指肠显露下腔静脉;B.向上翻起横结肠及其系膜,将小肠推向左侧,在十二指肠水平部下方、肠系膜上静脉的右侧打开后腹膜,向腹主动脉方向解剖。下腔静脉至少应显露4cm。经胸切口可采用胸骨切口或右前外胸切口,用直径14或16mm的人造血管一端与下腔静脉行端侧吻合,另一端与右心耳吻合。人造血管通常从横结肠后、胃和肝脏前面再进入胸腔。 ②肝脏后径路:患者左侧卧位,自右侧第7肋进胸。打开心包显露下腔静脉的胸腔段。切开膈肌,沿下腔静脉向下解剖直至其扩张的或相对正常的部分,人造血管一端与下腔静脉狭窄远端扩张的部分吻合,另一端与膈上下腔静脉或右心耳吻合。与肝脏前径路相比,肝脏后径路所需人造血管短,血栓形成的机会少,但手术难度大,易出血,术后乳糜胸腔积液发生率相对较高。下腔静脉-右心耳分流术恢复了下腔静脉的血液回流,适用于下腔静脉阻塞病变较长而肝静脉相对通畅的病例。 (3)肠系膜上静脉-右心房分流术:以上腹部正中切口进腹,在横结肠系膜 根部、屈氏韧带的右侧寻找肠系膜上静脉。进胸切口可采用胸骨切口或右前外胸切口。用直径14或16mm的人造血管一端与肠系膜上静脉行端侧吻合,另一端与右心耳吻合。 肠系膜上静脉-右心耳分流术直接解除了门静脉高压,后者是导致病情恶化或患者死亡的主要原因。本手术适用于肝静脉阻塞严重和大部分或全部下腔静脉受累的病例。术后约有10%的肝性脑病发生率。 (4)根治性手术:对于腔静脉阻塞位置较高的隔膜型病例,可自右侧第7肋进胸,解剖出胸段及部分腹段下腔静脉后控制病变的两端,纵行切开下腔静脉,切除病灶。如阻塞病变广泛或远端有大量血栓形成,可在体外循环下,纵向切开肝段下腔静脉,切除隔膜、血栓等病变,探查肝静脉并恢复其通畅,下腔静脉用Gore-Tex或Dacron补片修复。 根治手术虽然直接去除了原发病灶,但在同时伴有下腔静脉炎症的病例中仍有复发的可能。 (5)其他手术:门静脉-下腔静脉分流和脾静脉-肾静脉分流适用于肝内静脉阻塞而下腔静脉通畅的病例。脾静脉-右心耳分流术可用于肠系膜上静脉不能利用者,如曾进行肠系膜上静脉-下腔静脉分流术患者,肝静脉、下腔静脉都有严重阻塞者可用Y型人造血管,分叉部分分别与肠系膜上静脉和下腔静脉通畅处吻合,另一端与右心房耳吻合。本法术前应评估心功能,以免术后发生心功能衰竭。也有学者提出可以分期行肠系膜上静脉-右心耳和腔静脉-右心耳分流术。对于肝段下腔静脉阻塞而肝静脉通畅者,还可行经颈静脉-肝内门腔静脉内支架分流术(TIPS)治疗。 各种手术方法的选择主要根据患者的病情、病变的性质、部位和范围来决定。隔膜型及下腔静脉局限性狭窄且远端无血栓形成的患者可采用带囊导管扩张术或经右心房隔膜撕裂术。以上手术失败或病变范围广不适于以上手术方式的病例,如肝静脉相对通畅可行下腔静脉-右心房分流术;肝静脉阻塞严重者可选择肠系膜上静脉-右心房分流术。[收起]
1.内科治疗 内科治疗包括低盐饮食、利尿、营养支持、自体腹水回输等。对于起病1周内单纯血栓形成的急性期患者,可以用抗凝剂治疗,但大多数病例于血栓形成后几周或几个月才获确诊。对于大多数病例,保守治疗虽可以赢得侧支循环形成的时间,但患者最后仍需手术治疗。巴德-吉亚利综合征患者,特别是晚期患者,常有顽固性腹水、严重营养不良。作为手术前的支持疗法,内科治疗可以改善患者全身情况,减少手术死亡率,有利于患者术后康复。 2.外科治疗 (1)隔膜撕裂术: ①带囊导管扩张术:方法是用带囊导管经股静脉插入,在透视下使导管的囊段位于狭窄部位,在囊内注入适量造影剂使囊部膨胀撕裂...[详细]
急性起病的患者,多因肝性脑病在数周内死亡;慢性期患者特别是施行手术治疗者,病程较长,存活可达数年,最长有12年者。



 慢性型:病程可长达1年以上,多见于隔膜型阻塞的病人,病情多较轻,但多有引人注目的体征,如胸腹壁粗大的蜿蜒的怒张静脉,色素沉着见于足靴区,有的出现慢性溃疡(图3)。虽可有不同程度的腹水,但多数趋于相对稳定。尚可有颈静脉怒张,精索静脉曲张,巨大的腹股沟疝、脐疝、痔核等。食管静脉曲张常不能引起患者注意,多在突发呕血、黑便或发现脾脏肿大而就医时,经内镜或X线造影才被证实。此型病人肝肿大多不如亚急性者明显,且多为半肝大,但硬化程度有所增加,脾大多为中等程度,很少出现象肝内型门脉高压症时的巨脾。晚期病人,由于营养不良、蛋白丢失、腹水增多、消瘦,可出现典型的“蜘蛛人”体态。郑州大学一附院外科从1982~2000年间收治的850例B-CS,其临床表现可归类(表1):
慢性型:病程可长达1年以上,多见于隔膜型阻塞的病人,病情多较轻,但多有引人注目的体征,如胸腹壁粗大的蜿蜒的怒张静脉,色素沉着见于足靴区,有的出现慢性溃疡(图3)。虽可有不同程度的腹水,但多数趋于相对稳定。尚可有颈静脉怒张,精索静脉曲张,巨大的腹股沟疝、脐疝、痔核等。食管静脉曲张常不能引起患者注意,多在突发呕血、黑便或发现脾脏肿大而就医时,经内镜或X线造影才被证实。此型病人肝肿大多不如亚急性者明显,且多为半肝大,但硬化程度有所增加,脾大多为中等程度,很少出现象肝内型门脉高压症时的巨脾。晚期病人,由于营养不良、蛋白丢失、腹水增多、消瘦,可出现典型的“蜘蛛人”体态。郑州大学一附院外科从1982~2000年间收治的850例B-CS,其临床表现可归类(表1):

 (2)下腔静脉-右心房分流术: ①肝脏前径路:经腹正中切口或右侧腹直肌切口进腹,可采用以下方法暴露下腔静脉:A.作Kocher切口游离及向左翻起十二指肠显露下腔静脉;B.向上翻起横结肠及其系膜,将小肠推向左侧,在十二指肠水平部下方、肠系膜上静脉的右侧打开后腹膜,向腹主动脉方向解剖。下腔静脉至少应显露4cm。经胸切口可采用胸骨切口或右前外胸切口,用直径14或16mm的人造血管一端与下腔静脉行端侧吻合,另一端与右心耳吻合。人造血管通常从横结肠后、胃和肝脏前面再进入胸腔。 ②肝脏后径路:患者左侧卧位,自右侧第7肋进胸。打开心包显露下腔静脉的胸腔段。切开膈肌,沿下腔静脉向下解剖直至其扩张的或相对正常的部分,人造血管一端与下腔静脉狭窄远端扩张的部分吻合,另一端与膈上下腔静脉或右心耳吻合。与肝脏前径路相比,肝脏后径路所需人造血管短,血栓形成的机会少,但手术难度大,易出血,术后乳糜胸腔积液发生率相对较高。下腔静脉-右心耳分流术恢复了下腔静脉的血液回流,适用于下腔静脉阻塞病变较长而肝静脉相对通畅的病例。 (3)肠系膜上静脉-右心房分流术:以上腹部正中切口进腹,在横结肠系膜 根部、屈氏韧带的右侧寻找肠系膜上静脉。进胸切口可采用胸骨切口或右前外胸切口。用直径14或16mm的人造血管一端与肠系膜上静脉行端侧吻合,另一端与右心耳吻合。 肠系膜上静脉-右心耳分流术直接解除了门静脉高压,后者是导致病情恶化或患者死亡的主要原因。本手术适用于肝静脉阻塞严重和大部分或全部下腔静脉受累的病例。术后约有10%的肝性脑病发生率。 (4)根治性手术:对于腔静脉阻塞位置较高的隔膜型病例,可自右侧第7肋进胸,解剖出胸段及部分腹段下腔静脉后控制病变的两端,纵行切开下腔静脉,切除病灶。如阻塞病变广泛或远端有大量血栓形成,可在体外循环下,纵向切开肝段下腔静脉,切除隔膜、血栓等病变,探查肝静脉并恢复其通畅,下腔静脉用Gore-Tex或Dacron补片修复。 根治手术虽然直接去除了原发病灶,但在同时伴有下腔静脉炎症的病例中仍有复发的可能。 (5)其他手术:门静脉-下腔静脉分流和脾静脉-肾静脉分流适用于肝内静脉阻塞而下腔静脉通畅的病例。脾静脉-右心耳分流术可用于肠系膜上静脉不能利用者,如曾进行肠系膜上静脉-下腔静脉分流术患者,肝静脉、下腔静脉都有严重阻塞者可用Y型人造血管,分叉部分分别与肠系膜上静脉和下腔静脉通畅处吻合,另一端与右心房耳吻合。本法术前应评估心功能,以免术后发生心功能衰竭。也有学者提出可以分期行肠系膜上静脉-右心耳和腔静脉-右心耳分流术。对于肝段下腔静脉阻塞而肝静脉通畅者,还可行经颈静脉-肝内门腔静脉内支架分流术(TIPS)治疗。 各种手术方法的选择主要根据患者的病情、病变的性质、部位和范围来决定。隔膜型及下腔静脉局限性狭窄且远端无血栓形成的患者可采用带囊导管扩张术或经右心房隔膜撕裂术。以上手术失败或病变范围广不适于以上手术方式的病例,如肝静脉相对通畅可行下腔静脉-右心房分流术;肝静脉阻塞严重者可选择肠系膜上静脉-右心房分流术。
(2)下腔静脉-右心房分流术: ①肝脏前径路:经腹正中切口或右侧腹直肌切口进腹,可采用以下方法暴露下腔静脉:A.作Kocher切口游离及向左翻起十二指肠显露下腔静脉;B.向上翻起横结肠及其系膜,将小肠推向左侧,在十二指肠水平部下方、肠系膜上静脉的右侧打开后腹膜,向腹主动脉方向解剖。下腔静脉至少应显露4cm。经胸切口可采用胸骨切口或右前外胸切口,用直径14或16mm的人造血管一端与下腔静脉行端侧吻合,另一端与右心耳吻合。人造血管通常从横结肠后、胃和肝脏前面再进入胸腔。 ②肝脏后径路:患者左侧卧位,自右侧第7肋进胸。打开心包显露下腔静脉的胸腔段。切开膈肌,沿下腔静脉向下解剖直至其扩张的或相对正常的部分,人造血管一端与下腔静脉狭窄远端扩张的部分吻合,另一端与膈上下腔静脉或右心耳吻合。与肝脏前径路相比,肝脏后径路所需人造血管短,血栓形成的机会少,但手术难度大,易出血,术后乳糜胸腔积液发生率相对较高。下腔静脉-右心耳分流术恢复了下腔静脉的血液回流,适用于下腔静脉阻塞病变较长而肝静脉相对通畅的病例。 (3)肠系膜上静脉-右心房分流术:以上腹部正中切口进腹,在横结肠系膜 根部、屈氏韧带的右侧寻找肠系膜上静脉。进胸切口可采用胸骨切口或右前外胸切口。用直径14或16mm的人造血管一端与肠系膜上静脉行端侧吻合,另一端与右心耳吻合。 肠系膜上静脉-右心耳分流术直接解除了门静脉高压,后者是导致病情恶化或患者死亡的主要原因。本手术适用于肝静脉阻塞严重和大部分或全部下腔静脉受累的病例。术后约有10%的肝性脑病发生率。 (4)根治性手术:对于腔静脉阻塞位置较高的隔膜型病例,可自右侧第7肋进胸,解剖出胸段及部分腹段下腔静脉后控制病变的两端,纵行切开下腔静脉,切除病灶。如阻塞病变广泛或远端有大量血栓形成,可在体外循环下,纵向切开肝段下腔静脉,切除隔膜、血栓等病变,探查肝静脉并恢复其通畅,下腔静脉用Gore-Tex或Dacron补片修复。 根治手术虽然直接去除了原发病灶,但在同时伴有下腔静脉炎症的病例中仍有复发的可能。 (5)其他手术:门静脉-下腔静脉分流和脾静脉-肾静脉分流适用于肝内静脉阻塞而下腔静脉通畅的病例。脾静脉-右心耳分流术可用于肠系膜上静脉不能利用者,如曾进行肠系膜上静脉-下腔静脉分流术患者,肝静脉、下腔静脉都有严重阻塞者可用Y型人造血管,分叉部分分别与肠系膜上静脉和下腔静脉通畅处吻合,另一端与右心房耳吻合。本法术前应评估心功能,以免术后发生心功能衰竭。也有学者提出可以分期行肠系膜上静脉-右心耳和腔静脉-右心耳分流术。对于肝段下腔静脉阻塞而肝静脉通畅者,还可行经颈静脉-肝内门腔静脉内支架分流术(TIPS)治疗。 各种手术方法的选择主要根据患者的病情、病变的性质、部位和范围来决定。隔膜型及下腔静脉局限性狭窄且远端无血栓形成的患者可采用带囊导管扩张术或经右心房隔膜撕裂术。以上手术失败或病变范围广不适于以上手术方式的病例,如肝静脉相对通畅可行下腔静脉-右心房分流术;肝静脉阻塞严重者可选择肠系膜上静脉-右心房分流术。 浙公网安备
33010902000463号
浙公网安备
33010902000463号



